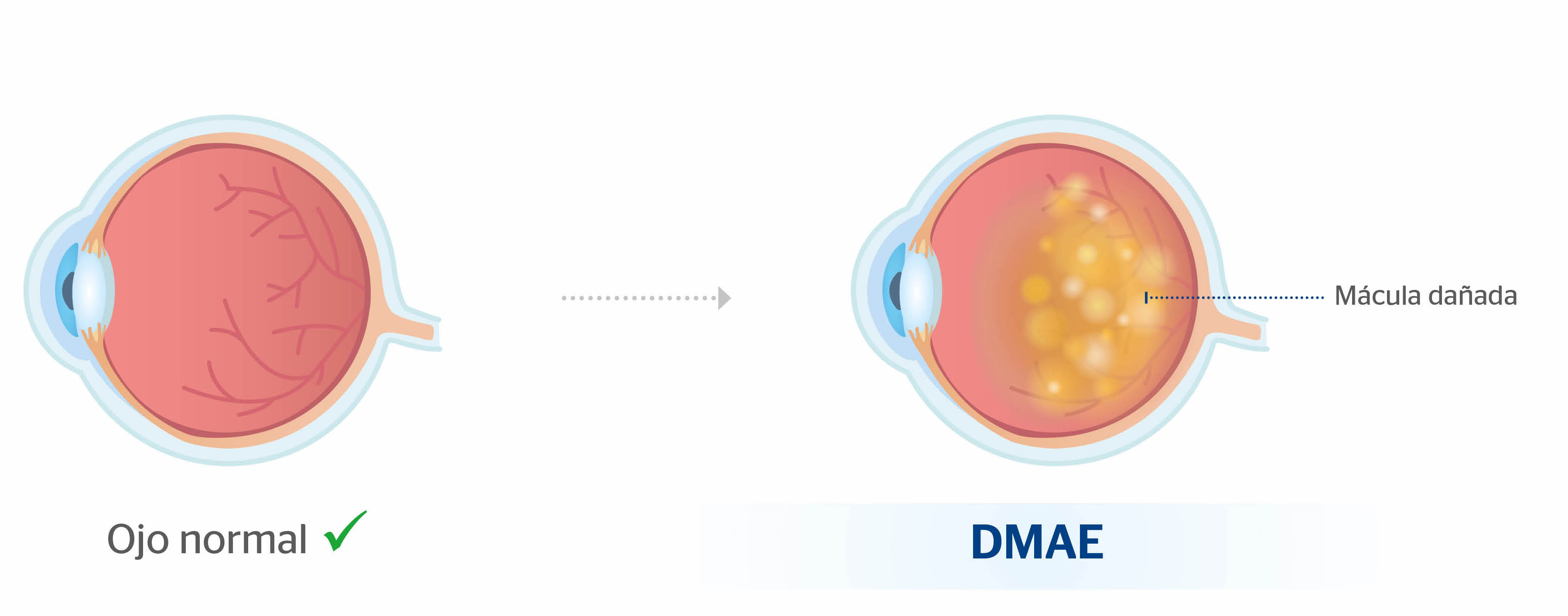
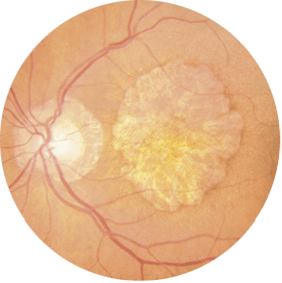
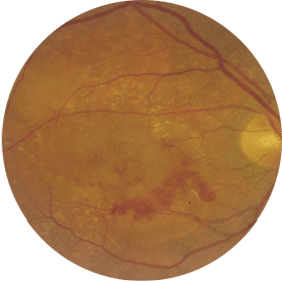
En Clínica Baviera . (“CLINICA BAVIERA”)la satisfacción y el cuidado de nuestros pacientes nos lleva a proteger y tratar sus datos de forma confidencial cumpliendo con lo dispuesto en la Ley Orgánica 15/1999, del 13 de diciembre, de Protección de Datos de Carácter Personal.
En cumplimiento de la Ley Orgánica 15/1999 y el Real Decreto 1720/2007, le recomendamos que lea atentamente este formulario antes de rellenarlo y pulsar el “click”, informándole que sus datos personales, incluidos los de salud, que nos facilite en este cuestionario o se deriven de su relación posterior con nosotros o sean recogidos de fuentes legítimas, podrán ser combinados e incorporados a un fichero cuyo responsable y titular es CLINICA BAVIERA.
Clínica Baviera informa al usuario que por la cumplimentación del formulario adjunto y al pulsar el "click" de "aceptar" el usuario autoriza a Clínica Baviera al tratamiento de los datos personales que obran en el mismo. Tales datos personales serán incorporados a un fichero, cuyo responsable y titular es Clínica Baviera, con la finalidad de mantener con el usuario un vínculo informativo y promocional, y desarrollar perfiles de usuarios, entendiendo que la cumplimentación del formulario y aceptación de condiciones implica su consentimiento para llevar a cabo dicho tratamiento y para mantener dicho vínculo informativo y promocional pudiendo dirigirle comunicaciones sobre materias, productos y servicios que puedan resultar de su interés través de diversos medios inclusive el telefónico y los electrónicos (correo electrónico, sms).
Igualmente nos autoriza para que podamos ceder sus datos para idénticos fines a las sociedades integrantes del Grupo al que pertenece Clínica Baviera cuyo CIF y domicilio social constan en el Aviso Legal, y cuya actividad consiste en la prestación de servicios médicos.
Asimismo, le informamos de la posibilidad de ejercitar los derechos de acceso, rectificación, cancelación y oposición, en relación a sus datos personales y al tratamiento de los mismos, dirigiendo un escrito a la dirección de Clínica Baviera a la atención de su Dpto. Jurídico (P°. de la Castellana n° 20. 28046 Madrid). o bien enviando un email al correo electrónico datospersonales@grupobaviera.es siempre y cuando se identifique su nombre junto con sus dos primeros apellidos, número de identificación y la clínica de procedencia. En este sentido, le confirmamos que de no recibir esta información junto con su solicitud de baja nos resultaría imposible proceder con su solicitud de baja. A modo informativo, le recomendamos que solicite también la baja en cualquier otra empresa intermediaria de publicidad donde pueda estar dado de alta puesto que si no lo hiciera podría seguir recibiendo publicidad de Clínica Baviera aunque no sea directamente por nosotros.